Neste artigo veremos sobre a bronquite e seus tipos, assim como suas causas, principais sintomas e forma de tratamento. Acompanhe até o final para ficar por dentro dessa doença bastante comum e ainda mais recorrente nos meses de outono/inverno.
Índice:
O que é bronquite?
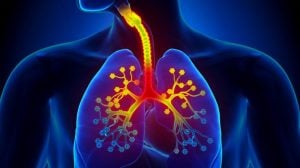
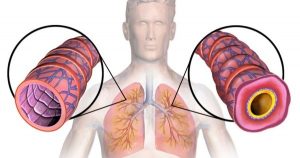
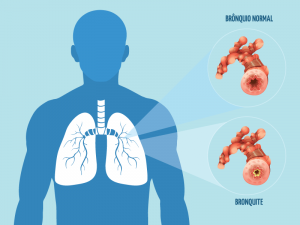
A bronquite é um processo inflamatório dos brônquios – as estruturas que levam o ar para os pulmões. Os principais sinais da bronquite são tosse com produção de muco e falta de ar.
A bronquite pode ser aguda ou crônica. A forma aguda da bronquite é muito comum e, geralmente, vem acompanhada de outras condições, como a gripe ou outro problema respiratório. Todavia, se você tiver crises repetidas de bronquite, pode ser que tenha bronquite crônica, o que requer acompanhamento médico.
Quais os tipos?
A bronquite pode ser dividida em tipos, são eles:
Bronquite aguda
A bronquite aguda é um processo inflamatório pontual dos brônquios, em geral, associado a um decurso infeccioso viral ou bacteriano. A bronquite aguda, também chamada de resfriado torácico, geralmente melhora em uma semana a 10 dias, sem efeitos duradouros, embora a tosse possa durar algumas semanas.
Trata-se de uma inflamação de curta duração dos brônquios, as vias aéreas de grande e médio calibre dos pulmões. O sintoma mais comum é a tosse. Entre outros sintomas estão a tosse com escarro, respiração sibilante, febre e desconforto no peito.
Como mencionamos, os sintomas geralmente duram cerca de três semanas e a tosse pode persistir durante várias semanas. Algumas pessoas manifestam sintomas até seis semanas.
Em mais de 90% dos casos, a causa é uma infeção viral. Estes vírus podem ser transmitidos por via aérea, ao tossir, ou por contato direto com o vírus.
Entre os fatores de risco estão a exposição à fumaça do tabaco, poeiras e outros tipos de poluição do ar. Uma minoria de casos é causada por elevada quantidade de poluição do ar ou bactérias como a Mycoplasma pneumoniae ou a Bordetella pertussis.
O médico irá basear o diagnóstico geralmente nos sinais e sintomas da pessoa. A cor do escarro não indica se a infecção é viral ou bacteriana. Geralmente não é necessário distinguir se o organismo é de origem viral ou bacteriana.
Entre outras doenças que produzem sintomas idênticos estão a asma, pneumonia, bronquiolite, bronquiectasia e doença pulmonar obstrutiva crônica. As radiografias permitem distinguir casos de pneumonia.
A prevenção é feita não fumando e evitando a exposição a outro tipo de irritantes pulmonares. Lavar frequentemente as mãos também oferece alguma proteção. O tratamento consiste geralmente em repouso, paracetamol e anti-inflamatórios não esteroides para aliviar a febre.
Há algumas evidências da utilidade do salbutamol em adultos com respiração sibilante causada por diminuição do calibre das vias aéreas, embora possa também causar nervosismo ou tremores. Geralmente não devem ser usados antibióticos. No entanto, não entram nessa questão os casos de bronquite aguda causada por pertússis. É possível também fazer uso de mel e Pelargonium para alívio dos sintomas.
A bronquite aguda é uma das doenças mais comuns. Todos os anos, cerca de 5% dos adultos e 6% das crianças apresentam pelo menos um episódio da doença. A doença é mais comum durante o inverno.
Nos Estados Unidos, em cada ano mais de 10 milhões de pessoas consultam um médico devido a esta condição, das quais, cerca de 70% são receitados indevidamente antibióticos desnecessários. Estão sendo desenvolvidos esforços no sentido de diminuir o recurso a antibióticos nos casos de bronquite.
Bronquite crônica
É um processo inflamatório crônico dos brônquios, em geral, secundário ao uso do tabaco ou processo alérgico (a chamada bronquite asmática). A bronquite crônica pode durar às vezes por meses ou anos.
A bronquite crônica é uma condição onde há inflamação das vias aéreas menores do pulmão. É definida como uma tosse, que dura pelo menos 3 meses em dois anos consecutivos. Pode-se estabelecer que a causa mais comum é o tabagismo, embora a exposição a substâncias irritantes no trabalho também possa causar esta condição. A bronquite crônica é um tipo de doença pulmonar obstrutiva crônica (DPOC).
Evitar respirar a fumaça do cigarro ou substâncias irritantes pode ajudar a prevenir esta condição e é importante parar os danos continuados nas vias aéreas. Embora o dano causado pela inflamação de longo prazo nas vias aéreas possa ser irreversível, muitas pessoas aprendem a gerir e viver com seus sintomas.
O Ministério da Saúde publicou Cadernos de Atenção Básica à Doenças Respiratórias Crônicas própria para os profissionais da saúde estarem aptos a receber pacientes num primeiro momento e conseguirem lidar tais situações no sistema de saúde.
Bronquite asmática
O termo “bronquite asmática” é popular, entretanto, é incorreto. Trata-se de uma confusão entre asma e bronquite, por terem sintomas semelhantes.
Causas para bronquite
Bronquite aguda
Bronquite é geralmente causada por vírus. A doença costuma estar acompanhada de uma outra infecção viral respiratória, como gripes e resfriados. No início, ela afeta o nariz, a garganta e, depois, se espalha para os pulmões. Às vezes, pode-se contrair uma infecção bacteriana secundária nas vias respiratórias. Isso significa que uma bactéria infectou as vias respiratórias, além do vírus.
Bronquite crônica
O fumo é o principal responsável pelo desenvolvimento da bronquite crônica. Poluição e a emissão de gases tóxicos no meio ambiente ou no ambiente de trabalho também estão entre as prováveis causas, porém mais raras. A bronquite crônica é um tipo de doença pulmonar obstrutiva crônica (DPOC). Fatores alérgicos, como os desencadeados pela asma, também pode causar bronquite crônica.
O que é DPOC – Doença pulmonar obstrutiva crônica?
A doença pulmonar obstrutiva crônica é o estreitamento (bloqueio ou obstrução) persistente das vias aéreas, que ocorre com enfisema, bronquite obstrutiva crônica ou ambos os distúrbios.
Vale salientar que o tabagismo é a causa mais importante da doença pulmonar obstrutiva crônica. As pessoas desenvolvem tosse e, então, começam a sentir falta de ar.
O diagnóstico é feito com radiografia do tórax e testes de função pulmonar.
Parar de fumar e tomar medicamentos que ajudam a manter as vias aéreas abertas é importante.
As pessoas que têm doenças graves podem precisar tomar outros medicamentos, usar oxigênio ou fazer reabilitação pulmonar.
Nos Estados Unidos, cerca de 12 milhões de pessoas têm doença pulmonar obstrutiva crônica (DPOC). Ela é a terceira causa mais comum de morte, respondendo por 155.000 mortes em 2015. De 1980 a 2000, o número de mortes por DPOC aumentou em 64%, mas desde então, o número de mortes tem se mantido estável. Mais de 97% de todas as mortes relacionadas à DPOC ocorrem em pessoas com mais de 64 anos. A DPOC afeta mulheres mais frequentemente do que homens, mas homens e mulheres morrem em consequência de DPOC em taxas quase iguais.
Em dados mundiais, o número de pessoas com DPOC está aumentando. Os fatores que contribuem para a DPOC incluem o aumento do tabagismo em muitos países em desenvolvimento e, em todo o mundo, a exposição a toxinas presentes em combustíveis de biomassa, como madeira e gramíneas. As taxas de morte podem estar aumentando nos países em desenvolvimento. Em 2030, prevê-se que a DPOC se torne a terceira maior causa de morte no mundo.
Essa condição leva a uma diminuição persistente da taxa de fluxo de ar dos pulmões quando a pessoa expira (exala), um quadro clínico conhecido como obstrução crônica do fluxo aéreo. A DPOC inclui o diagnóstico de bronquite obstrutiva crônica e enfisema. Muitas pessoas têm ambos os distúrbios.
Como vimos até aqui, a bronquite crônica é definida como tosse que produz escarro repetidamente durante dois anos consecutivos. Quando a bronquite crônica envolve obstrução do fluxo aéreo, ela se qualifica como bronquite obstrutiva crônica.
Enfisema é definido como a destruição generalizada e irreversível das paredes alveolares (as células que suportam os sacos de ar, ou alvéolos, que compõem os pulmões) e alargamento de muitos dos alvéolos.
A bronquite asmática crônica é semelhante à bronquite crônica. As pessoas apresentam sibilos, tosse produtiva e uma obstrução parcialmente reversível do fluxo de ar. Isso ocorre predominantemente em pessoas que fumam e têm asma. Em alguns casos, a distinção entre a bronquite obstrutiva crônica e a bronquite asmática crônica não é clara. Nesses casos, o quadro clínico pode ser chamado sobreposição de asma e DPOC.
Como é o desenvolvimento
As vias aéreas de pequenas dimensões (bronquíolos) dos pulmões contêm músculos lisos e normalmente são mantidas abertas por sua ligação às paredes alveolares. No enfisema, a destruição das ligações da parede alveolar acaba causando um colapso dos bronquíolos quando a pessoa expira, resultando em obstrução do fluxo de ar permanente e irreversível.
Na bronquite crônica, as glândulas que revestem as vias aéreas de grandes dimensões (brônquios) dos pulmões se expandem e aumentam sua secreção de muco. Desenvolve-se inflamação dos bronquíolos, que faz com que os músculos lisos no tecido pulmonar sofram contrações (espasmos), obstruindo ainda mais o fluxo de ar. A inflamação também causa inchaço das passagens das vias aéreas e secreções nas mesmas, limitando ainda mais o fluxo de ar. Subsequentemente, as vias aéreas de pequenas dimensões nos pulmões tornam-se estreitadas e destruídas. A asma também é caracterizada por obstrução ao fluxo aéreo. Todavia, ao contrário da obstrução ao fluxo aéreo na DPOC, a obstrução ao fluxo aéreo na asma é completamente reversível na maioria das pessoas, seja espontaneamente ou com tratamento.
A obstrução ao fluxo aéreo na DPOC faz com que o ar fique preso nos pulmões após uma expiração completa, aumentando o esforço necessário para respirar. Também em pacientes com DPOC, o número de capilares nas paredes dos alvéolos diminui. Essas anomalias prejudicam a troca de oxigênio e dióxido de carbono entre os alvéolos e o sangue.
Nos estágios iniciais da DPOC, os níveis de oxigênio no sangue podem estar reduzidos, mas os níveis de dióxido de carbono permanecem normais. Nos estágios mais avançados, os níveis de dióxido de carbono aumentam e os níveis de oxigênio caem.
Sintomas
A DPOC leva anos para se desenvolver e progredir. Em pessoas com DPOC, uma leve tosse com expectoração de escarro claro se desenvolve quando a pessoa chega aos 40 ou 50 anos. A tosse e a expectoração de escarro são geralmente piores logo quando a pessoa levanta da cama pela manhã. Isso pode persistir durante todo o dia.
A falta de ar pode ocorrer durante o esforço. As pessoas costumam pensar inicialmente que o envelhecimento ou estar em má condição física é a causa e tendem a diminuir sua atividade física em resposta. Às vezes, a falta de ar ocorre a princípio somente quando a pessoa tem uma infecção pulmonar (geralmente bronquite), período em que a pessoa tosse mais e tem um aumento da quantidade de escarro. A cor do escarro passa de claro ou branco para amarelo ou verde.
Progressão da DPOC
No momento em que as pessoas com DPOC chegam na faixa dos 60 anos, especialmente se continuarem fumando, a falta de ar durante o esforço se torna mais problemática.
Pneumonia e outras infecções pulmonares ocorrem com mais frequência. As infecções podem resultar em falta de ar grave, mesmo quando a pessoa está em repouso, e podem exigir hospitalização. A falta de ar durante as atividades cotidianas, como ir ao banheiro, lavar-se, vestir-se e atividade sexual, pode persistir depois que a pessoa se recuperou de uma infecção pulmonar.
Cerca de um terço das pessoas com DPOC grave apresentam perda de peso grave. A causa da perda de peso não é clara e pode variar em diferentes pessoas. As possíveis causas incluem falta de ar, que faz com que comer seja difícil e aumenta os níveis sanguíneos de uma substância denominada fator de necrose tumoral. Pessoas com cor pulmonale desenvolvem inchaço das pernas.
Pessoas com DPOC podem tossir sangue de forma intermitente, o que geralmente é decorrente de uma inflamação dos brônquios, mas que sempre traz preocupação de câncer de pulmão.
Cefaleia matinal pode ocorrer porque a respiração diminui durante o sono, o que causa aumento da retenção de dióxido de carbono e diminuição dos níveis de oxigênio no sangue.
Conforme a DPOC progride, algumas pessoas, especialmente aquelas que têm enfisema, desenvolvem padrões respiratórios anormais. Algumas pessoas respiram através de lábios franzidos. Outras acham que é mais confortável ficar diante de uma mesa com seus braços estendidos e apoiar seu peso nas palmas das mãos ou cotovelos, uma manobra que melhora a função de alguns músculos respiratórios.
Com o tempo, muitas pessoas desenvolvem tórax em tambor, pois o tamanho dos pulmões aumenta por causa do ar aprisionado. Os baixos níveis de oxigênio no sangue podem trazer uma coloração azul para a pele (cianose). O baqueteamento dos dedos é raro e levanta a suspeita de câncer de pulmão ou outras doenças pulmonares.
Áreas frágeis nos pulmões podem se romper, permitindo que o ar escape dos pulmões para o espaço pleural, um quadro clínico denominado pneumotórax. Esse quadro clínico muitas vezes causa dor súbita e falta de ar e exige intervenção imediata de um médico para remover o ar do espaço pleural.
O que acontece durante uma crise de DPOC?
Uma crise (ou exacerbação) de DPOC é um agravamento de sintomas, geralmente tosse, aumento da produção de escarro e falta de ar. A cor do escarro muitas vezes muda para amarelo ou verde; às vezes, ocorrem febre e dores no corpo. A falta de ar pode estar presente quando a pessoa está em repouso e pode ser grave o suficiente para exigir a hospitalização. Poluição intensa do ar, alérgenos comuns e infecções virais ou bacterianas podem causar crises.
Durante crises graves, as pessoas podem desenvolver um quadro clínico potencialmente de risco à vida chamado de insuficiência respiratória aguda. Entre os possíveis sintomas estão falta de ar (uma sensação comparada ao afogamento), ansiedade grave, sudorese, cianose e confusão.
Complicações da DPOC
Se os baixos níveis de oxigênio não forem tratados com oxigênio suplementar, podem ocorrer complicações. Os baixos níveis de oxigênio no sangue, se não forem tratados, estimulam a medula óssea a enviar mais glóbulos vermelhos para a corrente sanguínea, um quadro clínico conhecido como policitemia secundária (também denominada eritrocitose).
Isso também pode causar constrição dos vasos sanguíneos que levam sangue do lado direito do coração para os pulmões, aumentando assim, a pressão nestes vasos. Como resultado do aumento da pressão, denominado hipertensão pulmonar, pode ocorrer insuficiência do lado direito do coração (denominado cor pulmonale).
As pessoas com DPOC também têm risco aumentado de desenvolver anormalidades no ritmo cardíaco (arritmias). Pacientes com essa doença que fumam têm um risco maior de desenvolver câncer de pulmão do que as pessoas que não têm DPOC, mas fumam a mesma quantidade.
As pessoas com DPOC parecem ter um risco aumentado de desenvolver osteoporose, depressão, doença arterial coronariana, desgaste muscular (atrofia) e refluxo gastroesofágico. Embora, não seja claro se o risco é aumentado por causa da doença ou outros fatores.
Tratamento
- Parar de fumar
- Alívio dos sintomas (por exemplo, com medicamentos)
- Tratamento de suporte (por exemplo, reabilitação pulmonar, uma dieta nutritiva)
O tratamento mais importante para a DPOC é parar de fumar. Se fizer isso quando a obstrução do fluxo de ar é leve ou moderada, muitas vezes diminui a tosse, reduz a quantidade de escarro e retarda o desenvolvimento de falta de ar. Parar de fumar a qualquer momento durante o processo da doença fornece algum benefício. Tentar várias estratégias ao mesmo tempo tem mais chances de funcionar.
Entre essas estratégias estão o compromisso com uma data específica para parar de fumar, o uso de técnicas de modificação do comportamento (por exemplo, dificultar a obtenção de cigarros e recompensar-se por se abster por períodos cada vez mais longos), aconselhamento em grupo e sessões de apoio, até mesmo reposição de nicotina (por exemplo, mascar chiclete de nicotina, usar um adesivo de nicotina na pele ou usar um inalador de nicotina, pastilhas de nicotina ou spray nasal de nicotina).
Os medicamentos vareniclina e bupropiona também podem ajudar a diminuir o desejo de fumar. Todavia, mesmo com os métodos mais eficazes, menos da metade das pessoas que tentam conseguem parar de fumar após um ano.
As pessoas também devem tentar evitar a exposição a outras substâncias irritantes no ar, incluindo o fumo passivo e a poluição.
Contrair influenza ou pneumonia pode piorar a DPOC intensamente. Portanto, todas as pessoas com DPOC devem receber a vacinação contra influenza todos os anos. É provável que a vacinação pneumocócica, tanto com a vacina pneumocócica polissacarídica e a vacina pneumocócica conjugada, também ajude.
Como a DPOC pode causar perda de peso grave, as pessoas devem manter uma alimentação balanceada e nutritiva.
Prognóstico
A própria DPOC geralmente não causa a morte ou sintomas graves se a pessoa parar de fumar em uma época em que o fluxo de ar está apenas levemente obstruído. Continuar a fumar, contudo, praticamente garante que os sintomas piorarão. Com obstrução moderada e grave, o prognóstico torna-se progressivamente pior.
Pessoas em estágios avançados de DPOC tendem a necessitar de ajuda considerável com assistência médica e atividades cotidianas. Elas podem, por exemplo, organizar-se para viver em um único andar de sua casa, comer várias pequenas refeições todos os dias ao invés de uma grande refeição e evitar o uso de sapatos que devem ser amarrados.
A morte pode resultar de insuficiência respiratória, câncer de pulmão, doenças do coração (por exemplo, insuficiência cardíaca ou arritmias), pneumonia, pneumotórax ou bloqueio das artérias que irrigam os pulmões (embolia pulmonar).
As pessoas com doença em estágio terminal que desenvolvem crises podem precisar de um tubo para respiração e ventilação mecânica. A duração da ventilação mecânica pode ser prolongada e algumas pessoas permanecem dependentes de ventilador até a morte. É importante para as pessoas discutirem com seus médicos e entes queridos se desejam ou não esse tipo de terapia de suporte e fazê-la antes que ocorra uma crise.
Uma alternativa a essa terapia de suporte é um tratamento que visa o conforto (e não a prolongar a vida). A melhor maneira de garantir que os desejos da pessoa em relação à ventilação mecânica prolongada sejam respeitados é preparar instruções prévias e nomear um intermediário para os cuidados com a saúde.
Quais os fatores de risco para bronquite?
Alguns fatores são considerados de risco. Segundo especialistas, eles podem ajudar no desenvolvimento de bronquite. Confira:
- Tabaco: o hábito de fumar pode elevar os riscos de uma pessoa desenvolver tanto a bronquite aguda quanto a crônica;
- Imunidade baixa: este fator de risco costuma ser uma consequência de outra doença aguda, como a gripe, ou ainda de uma condição crônica, como Aids;
- Idade: idosos, crianças pequenas e bebês têm mais riscos de contrair a infecção;
- Exposição a agentes irritantes: as chances de contrair a doença é maior se você trabalha com gases ou outros agentes que possam causar irritação nos pulmões;
- Refluxo gástrico: doenças que causam refluxo gástrico e azia podem aumentar as chances de a pessoa desenvolver bronquite.
Principais sintomas de Bronquite
Os sintomas da bronquite, tanto aguda quanto crônica, são:
- Tosse com presença de muco
- Ronco ou chiado no peito
- Fadiga
- Dificuldade para respirar e falta de ar
- Febre e calafrios
- Desconforto no peito.
Mesmo após o desaparecimento da bronquite aguda, você ainda pode ter uma tosse seca e incômoda que se estende por várias semanas.
Outros sintomas de bronquite crônica consistem em:
- Inchaço nos tornozelos, pés e pernas
- Lábios roxos devido ao nível baixo de oxigênio
- Infecções respiratórias frequentes, como resfriados ou gripes.
Quando se torna necessário ir em busca de ajuda médica?
Procure um especialista se:
- Tossir quase todos os dias ou tiver tosse que vai e volta com frequência
- Estiver tossindo sangue
- Tiver febre ou calafrios
- Tiver febre baixa por três dias ou mais
- Apresentar muco espesso e esverdeado, especialmente se tiver mau cheiro
- Sentir falta de ar ou dor no peito
- Se você tiver uma doença crônica subjacente, como doença cardíaca ou pulmonar.
Especialistas que podem diagnosticar as alergias são:
- Clínico geral
- Pediatra
- Alergista
- Imunologista.
Como o médico faz o diagnóstico de bronquite?
Durante os primeiros dias de sintomas, pode ser difícil para o médico determinar a causa. Isso acontece porque os sintomas iniciais da bronquite são muito parecidos com os da gripe.
O diagnóstico pode ser realizado a partir de uma boa história da doença, verificando os sintomas e seu início, história de alergia na família e outros quadros alérgicos e resposta aos tratamentos, e também com exames que possam auxiliar na confirmação do diagnóstico.
Quais os exames?
Além de um exame físico tradicional, o especialista poderá solicitar que você realize os seguintes exames:
- Raio X torácico, onde fica o pulmão
- Tomografia de tórax
- Exame de expectoração
- Testes de funcionamento do pulmão
- Oximetria do pulso.
Como funciona o tratamento?
Os principais objetivos do tratamento da bronquite aguda e crônica são aliviar os sintomas e facilitar a respiração. Uma das melhores maneiras de tratar a bronquite aguda e crônica é remover a fonte de irritação e danos aos pulmões.
Se os sintomas da bronquite não desaparecerem, seu médico pode prescrever a você um inalador para abrir as vias respiratórias, caso você esteja com chiado no peito.
Tratando a bronquite aguda
Se você tiver bronquite aguda, seu médico pode recomendar repouso, muitos líquidos e aspirina (para adultos) ou paracetamol para tratar a febre.
Antibióticos geralmente não são prescritos para bronquite aguda. Isso ocorre porque eles não funcionam contra vírus – a causa mais comum de bronquite aguda. No entanto, se o seu médico achar que você tem uma infecção bacteriana, podem ser prescritos antibióticos.
Tratando a bronquite crônica
Se você tem bronquite crônica e também foi diagnosticado com DPOC pode precisar de medicamentos para abrir as vias aéreas e ajudar a eliminar o muco. Estes medicamentos incluem broncodilatadores (inalados) e esteroides (inalados ou comprimidos).
Se você tem bronquite crônica, seu médico pode prescrever oxigenoterapia, este tratamento pode ajudá-lo a respirar mais facilmente e fornece ao seu corpo o oxigênio necessário.
Principais medicamentos para Bronquite
Os medicamentos mais usados para o tratamento de bronquite são:
- Acebrofilina
- Acetilcisteína
- Aires
- Aerolin
- Aminofilina
- Amoxicilina + Clavulanato de Potássio
- Antux
- Ares
- Asmofen
- Astro
- Atrovent
- Azitromicina
- Bactrim
- Bisolvon
- Broncho-Vaxom
- Bacteracin e Bacteracin-F
- Bamifix
- Betatrinta
- Bricanyl
- Brometo de Ipratrópio
- Bromidrato de Fenoterol
- Clavulin
- Clindamicina
- Cefanaxil
- Claritromicina
- Clindamin-C
- Clocef
- Diprospan
- Duoflam
- Flanax
- Fluimucil
- Fenergan Expectorante
- Fluimucil (xarope)
- Fluitoss
- Foraseq
- Franol
- Koide D
- Ipratrópio
- Leucogen
- Levofloxacino
- Loxonin
- Meticorten
- Mucosolvan
- Novamox 2x
- Predsim
Lembrando sempre aos leitores que somente um médico pode dizer qual o medicamento mais indicado para o seu caso, assim como a dosagem correta e a duração do tratamento. Siga sempre à risca as orientações do seu médico e NUNCA se automedique.
Não interrompa o uso do medicamento sem consultar um médico antes e, se tomá-lo mais de uma vez ou em quantidades muito maiores do que a prescrita, siga as instruções na bula.
Bronquite tem cura?
Como já mencionado anteriormente, na bronquite aguda, os sintomas costumam desaparecer de sete a dez dias. Entretanto, uma tosse seca e cortada pode se arrastar por vários meses.
A chance de recuperação é muito baixa em pessoas com bronquite crônica avançada, por isso a detecção e o tratamento precoces, combinados com a interrupção do hábito de fumar, melhoram significativamente a chance de um excelente resultado no tratamento.
Complicações possíveis de bronquite
Tanto a bronquite aguda quanto a crônica podem originar uma pneumonia. Se você sofre de bronquite crônica, tem mais chances de apresentar infecções respiratórias recorrentes. Você também pode desenvolver:
- Crises de chiado (broncoespasmo)
- Evolução para DPOC
- Enfisema
- Insuficiência cardíaca no lado direito do coração
- Hipertensão pulmonar.
Algumas medidas podem ajudar o paciente a lidar melhor com a doença, podendo lhes trazer alívio também. Tais como:
- Não fume
- Beba bastante líquido
- Repouse
- Faço uso de medicamentos que não precisam de receita médica em caso de febre
- Use um umidificador ou vaporizador no banheiro.
Meios de prevenção
Algumas medidas podem prevenir a ocorrência de bronquite. Conheça e previna-se:
- Não fume
- Tome a vacina contra a gripe e a vacina pneumocócica anualmente
- Reduza sua exposição à poluição do ar e a agentes químicos que possam causar irritação aos pulmões
- Deixe o quarto e a casa bem arejados, evite objetos que possam acumular pó, coloque capa no colchão e travesseiro
- Faça atividades físicas
- Lave as mãos frequentemente a fim de evitar a disseminação de vírus e de outras infecções.
Para quem possui alergias e sensibilidade a poluição do ar, a melhor forma de evitar crises de bronquite é permanecendo longe de inseticidas, desodorantes e demais substâncias em aerosol.
Nos meses secos e durante o inverno, é imprescindível que a hidratação do corpo seja realizada o tempo todo com o objetivo de evitar ressecamento das vias respiratórias e com isso, outras irritações. A vacina contra gripe pode ser determinante para evitar a bronquite, principalmente neste período que entraremos agora de tempo frio e seco.
Conseguiu tirar todas as dúvidas a respeito de bronquite? Comente conosco abaixo se resta alguma informação, interagir com você será um prazer!