Comparamos o preço de Lisinopril - 10 Mg Com 30 Comprimidos Teuto Genérico, veja o menor preço

R$ 12,35
GGenérico
2
ofertasMelhores preços a partir de R$ 12,35 até R$ 24,47
Menor preço
vendido por Drogaria Nova Esperança
economize
49.53%
R$ 12,35
Mais de 47 anos de tradição, loja RA1000 e Ebit Diamante!
vendido por Pense Farma
R$ 24,47
Para que serve
Resultados de eficácia
Hipertensão
O Lisinopril (substância ativa) é indicado para o tratamento da hipertensão e hipertensão renovascular. Pode ser usado como monoterapia ou associado a outras classes de agentes anti-hipertensivos.
Insuficiência Cardíaca Congestiva
O Lisinopril (substância ativa) é indicado para o controle da insuficiência cardíaca congestiva, como tratamento adjuvante com diuréticos e, quando apropriado, digitálicos. Doses elevadas reduzem o risco de mortalidade e hospitalização.
Infarto Agudo do Miocárdio
O Lisinopril (substância ativa) é indicado para o tratamento de pacientes hemodinamicamente estáveis que sofreram infarto agudo do miocárdio nas últimas 24 horas, para prevenir o desenvolvimento subsequente de disfunção do ventrículo esquerdo ou insuficiência cardíaca, além de melhorar a sobrevida.
Os pacientes devem receber, apropriadamente, o tratamento padrão recomendado tal como: trombolíticos, ácido acetilsalicílico e beta-bloqueadores.
Complicações Renais e Retinianas de Diabetes Mellitus
O Lisinopril (substância ativa) reduz a taxa de excreção urinária de albumina em pacientes diabéticos normotensos insulinodependentes e em pacientes diabéticos hipertensos não insulino-dependentes que apresentam nefropatia incipiente caracterizada por microalbuminúria. O Lisinopril (substância ativa) reduz o risco de progressão de retinopatia em pacientes diabéticos normotensos insulino-dependentes.
Contraindicação
O Lisinopril (substância ativa) é contraindicado para pacientes com hipersensibilidade ao Lisinopril (substância ativa)ou aos outros componentes da fórmula, pacientes com histórico de reação anafilática/anafilactoide ou de angioedema relacionado ao tratamento prévio com inibidor da ECA, pacientes com angioedema hereditário ou idiopático, no segundo e terceiro trimestres de gestação, em combinação com medicamentos contendo alisquireno para pacientes com diabetes mellitus (tipo I e II) ou com insuficiência renal moderada a grave (TGF < 60mL/min/1,73m2).
Como usar
O Lisinopril (substância ativa) deve ser administrado por via oral, como uma dose única diária, no mesmo horário todos os dias. A absorção dos comprimidos de Lisinopril (substância ativa) não é afetada por alimentos e os comprimidos podem ser administrados antes, durante ou após as refeições.
A dose pode ser ajustada de acordo com a resposta hipotensora.
Este medicamento não deve ser mastigado.
Hipertensão
Em pacientes com hipertensão, a dose inicial recomendada é de 10mg uma vez ao dia. A dose diária usual de manutenção efetiva é de 20mg. Em geral, se o efeito terapêutico desejado não puder ser alcançado em um período de 2 a 4 semanas em um certo nível de dosagem, a dose pode ser aumentada.
A dose máxima usada por longo prazo em estudos clínicos controlados foi de 80mg por dia. Doses iniciais menores são necessárias na presença de comprometimento da função renal, em pacientes nos quais a terapêutica diurética não possa ser descontinuada, em pacientes depletados de volume e/ou sal e em pacientes com hipertensão renovascular.
Pacientes Tratados com Diuréticos
Pode ocorrer hipotensão sintomática após o início da terapia com Lisinopril (substância ativa). Isto é mais provável em pacientes que estejam sendo tratados concomitantemente com diuréticos. Recomenda-se precaução, pois estes pacientes podem estar depletados de volume e/ou sal.
A terapêutica diurética deve ser descontinuada dois a três dias antes de iniciar a administração de Lisinopril (substância ativa). Em pacientes hipertensos nos quais os diuréticos não possam ser descontinuados, a terapia com Lisinopril (substância ativa) deve ser iniciada com a dose de 5mg.
A dose subsequente de Lisinopril (substância ativa) deve ser ajustada de acordo com a resposta da pressão arterial. Se necessário, a terapêutica diurética pode recomeçar.
Pacientes com Insuficiência Renal
A posologia em pacientes com insuficiência renal deve ser baseada no clearance de creatinina.
Tabela 2: Ajuste de dose na insuficiência renal

*A posologia e/ou a frequência de administração devem ser ajustadas de acordo com a resposta da pressão arterial.
A dose pode ser titulada gradativamente até que seja obtido controle da pressão arterial, com o máximo de 40mg/dia.
Hipertensão Renovascular
Alguns pacientes com hipertensão renovascular, especialmente aqueles com estenose bilateral da artéria renal ou estenose da artéria renal em rim único, podem desenvolver resposta exagerada à primeira dose de Lisinopril (substância ativa). Portanto, recomenda-se uma dose inicial de 2,5mg ou 5mg. A partir daí, a dose pode ser ajustada de acordo com a resposta da pressão arterial.
Insuficiência Cardíaca Congestiva
Como tratamento adjuvante com diuréticos e, quando apropriado, com digitálicos, Lisinopril (substância ativa) pode ser iniciado com dose diária inicial de 2,5mg. Para reduzir o risco de mortalidade e hospitalização, a dose de Lisinopril (substância ativa) deve ser aumentada por incrementos de no máximo 10mg, em intervalos de no mínimo 2 semanas, para a dose mais alta tolerada pelo paciente, no máximo de 35mg uma vez ao dia. O ajuste da dose deve ser baseado na resposta clínica individual do paciente.
Pacientes com alto risco de apresentar hipotensão sintomática como, por exemplo, pacientes com depleção de sal, com ou sem hiponatremia, pacientes com hipovolemia ou que tenham recebido rigorosa terapêutica diurética, devem ter estas condições corrigidas, se possível, antes de iniciar a terapia com Lisinopril (substância ativa).
O efeito da dose inicial de Lisinopril (substância ativa) sobre a pressão arterial deve ser monitorado cuidadosamente.
Infarto Agudo do Miocárdio
O tratamento com Lisinopril (substância ativa) pode ser iniciado dentro de 24 horas após o início dos sintomas. A primeira dose de Lisinopril (substância ativa) é de 5mg, seguido de 5mg após 24 horas, 10mg após 48 horas e então 10mg uma vez ao dia.
Pacientes com baixa pressão sistólica (120mmHg ou menos) devem receber uma dose menor - 2,5mg - quando o tratamento é iniciado ou durante os 3 primeiros dias após o infarto.
Se ocorrer hipotensão (pressão sistólica menor ou igual a 100mmHg), uma dose diária de manutenção de 5mg pode ser administrada com reduções temporárias a 2,5mg, se necessário.
Se ocorrer hipotensão prolongada (pressão sistólica menor que 90mmHg por mais de uma hora), Lisinopril (substância ativa) deve ser descontinuado.
A administração deve continuar por 6 semanas. Pacientes que desenvolverem sintomas de insuficiência cardíaca devem continuar com Lisinopril (substância ativa). O Lisinopril (substância ativa) é compatível com trinitrato de gliceril transdérmico ou intravenoso.
Complicações Renais e Retinianas de Diabetes Mellitus
Em pacientes diabéticos normotensos insulino-dependentes, a dose diária de Lisinopril (substância ativa) é de 10mg. Essa dose pode ser aumentada para 20mg, se necessário, para atingir a pressão diastólica, na posição sentada, inferior a 75mmHg.
Em pacientes diabéticos hipertensos não insulino-dependentes, a dose é a mesma descrita acima para atingir uma pressão diastólica, na posição sentada, inferior a 90mmHg.
Se o paciente esquecer de tomar uma dose de Lisinopril (substância ativa), não é necessário tomar a dose esquecida, deve-se apenas tomar a próxima dose, no horário habitual.
Uso em crianças
A segurança e a eficácia de Lisinopril (substância ativa) em crianças não foram estabelecidas.
Uso em idosos
Os estudos clínicos não demonstraram alterações na eficácia ou perfil de segurança relacionados à idade.
Entretanto, quando a idade avançada está associada à diminuição da função renal, devem ser utilizadas as orientações enunciadas na Tabela 2 para determinar a dose inicial de Lisinopril (substância ativa). A partir daí, a posologia deve ser ajustada de acordo com a resposta da pressão arterial.
Precauções
Neutropenia/agranulocitose
O captopril, outro inibidor da ECA, tem mostrado causar agranulocitose e depressão da medula óssea, raramente em pacientes não complicados, porém com maior frequência em pacientes com prejuízo da função renal, especialmente se estes possuírem também uma desordem vascular do colágeno.
A avaliação de dados clínicos experimentais com Lisinopril (substância ativa) são insuficientes para demonstrar que este não cause agranulocitose em níveis semelhantes. Experiência pós-lançamento do Lisinopril (substância ativa) tem revelado raros casos de neutropenia e depressão da medula óssea na qual uma relação causal com o Lisinopril (substância ativa) não pode ser excluída. Em pacientes com distúrbios vascular do colágeno e renal, deve-se considerar a monitoração periódica da contagem de glóbulos brancos no sangue.
Hipotensão sintomática
Hipotensão sintomática tem ocorrido raramente em pacientes com hipertensão não-complicada. Em pacientes hipertensos que estejam recebendo Lisinopril (substância ativa), há maior probabilidade de ocorrer hipotensão se o paciente estiver depletado de volume, por exemplo, devido à terapia diurética, restrição dietética de sal, diálise, diarreia ou vômitos.
Foi observada hipotensão sintomática em pacientes com insuficiência cardíaca congestiva, com ou sem insuficiência renal associada. É mais provável que isto ocorra em pacientes com graus mais graves de insuficiência cardíaca (uso de altas doses de diuréticos de alça, hiponatremia ou comprometimento da função renal).
Em pacientes com risco elevado de hipotensão sintomática, o início da terapia e o ajuste da dose de Lisinopril (substância ativa) e/ou diurético devem ser monitorados sob cuidadosa supervisão médica.
Considerações semelhantes aplicam-se aos pacientes com cardiopatia isquêmica ou doença vascular cerebral, nos quais a redução excessiva da pressão arterial poderia resultar em infarto do miocárdio ou acidente vascular cerebral.
Se ocorrer hipotensão, o paciente deve ser colocado em posição supina e, se necessário, deve receber infusão intravenosa de soro fisiológico. Uma resposta hipotensiva transitória não é uma contraindicação ao tratamento, que pode continuar normalmente, uma vez que a pressão arterial aumentou após a expansão de volume.
Assim como outros vasodilatadores, Lisinopril (substância ativa) deve ser administrado com cautela em pacientes com estenose aórtica ou com cardiomiopatia hipertrófica.
Com o uso de Lisinopril (substância ativa) podem ocorrer decréscimos adicionais da pressão arterial sistêmica em alguns pacientes com insuficiência cardíaca congestiva que tenham pressão arterial normal ou baixa. Este efeito é previsto e, geralmente, não é razão para a interrupção do tratamento. Se a hipotensão se tornar sintomática, pode ser necessária a redução da dose ou a suspensão de Lisinopril (substância ativa).
Hipotensão em infarto agudo do miocárdio
Tratamento com Lisinopril (substância ativa) não deve ser iniciado no infarto agudo do miocárdio em pacientes sob risco de grave deterioração hemodinâmica após tratamento com um vasodilatador. Isto é em pacientes com pressão sistólica menor ou igual a 100mmHg ou choque cardiogênico.
Durante os 3 primeiros dias após o infarto, a dose deve ser reduzida caso a pressão sistólica seja menor ou igual a 120mmHg. Doses de manutenção devem ser reduzidas a 5mg ou temporariamente a 2,5mg caso a pressão sistólica seja menor ou igual a 100mmHg. Se a hipotensão persistir (pressão sistólica inferior a 90mmHg por mais de uma hora) então Lisinopril (substância ativa) deve ser descontinuado.
Bloqueio duplo do sistema renina-angiotensina-aldosterona (SRAA)
Existe evidência de que o uso concomitante de inibidores da enzima conversora de angiotensina (ECA), bloqueadores do receptor de angiotensina II ou alisquireno aumenta o risco de hipotensão, hipercalaemia e função renal reduzida (incluindo insuficiência renal aguda). Portanto, o bloqueio duplo do sistema SRAA através do uso combinado de inibidores da ECA, bloqueadores do receptor de angiotensina II ou alisquireno não é recomendado.
Se a terapia de bloqueio duplo for considerada necessária, esta deve ocorrer somente sob a supervisão de um especialista e monitoramento frequente da função renal, eletrólitos e pressão arterial.
Os inibidores da ECA e bloqueadores do receptor de angiotensina II não devem ser utilizados em concomitância por pacientes com nefropatia diabética.
Cirurgia/anestesia
Em pacientes submetidos a grandes cirurgias ou sob anestesia com agentes que produzem hipotensão, Lisinopril (substância ativa) pode bloquear a formação de angiotensina II secundária à liberação compensatória de renina. Se ocorrer hipotensão e for considerada como decorrente deste mecanismo, pode-se corrigi-la através de expansão de volume.
Comprometimento da função renal
Em pacientes com insuficiência cardíaca congestiva, a hipotensão que segue após o início da terapia com inibidores da ECA pode levar a algum comprometimento da função renal. Insuficiência renal aguda, normalmente reversível, foi observada nessa situação.
Em alguns pacientes com estenose da artéria renal bilateral ou estenose da artéria de rim único, que foram tratados com inibidores da ECA, foram observados aumentos da ureia sanguínea e da creatinina sérica, geralmente reversíveis com a interrupção da terapia. Isto é especialmente provável em pacientes com insuficiência renal.
Se hipertensão renovascular também estiver presente, há um risco maior de ocorrer hipotensão grave e insuficiência renal. Nestes pacientes, o tratamento deve ser iniciado sob cuidadosa supervisão médica, com baixas doses e com uma cuidadosa titulação de dose.
Uma vez que o tratamento com diuréticos pode ser um fator contribuinte para o caso acima, o mesmo deve ser descontinuado e a função renal deve ser monitorada durante as primeiras semanas de tratamento com Lisinopril (substância ativa).
Alguns pacientes hipertensos sem doença vascular renal pré-existente aparente desenvolveram aumentos de ureia sanguínea e creatinina sérica, geralmente pequenos e transitórios, especialmente quando Lisinopril (substância ativa) foi administrado concomitantemente a um diurético.
Esta ocorrência é mais provável em pacientes com disfunção renal pré-existente. Pode ser necessária a redução da dose e/ou interrupção do diurético e/ou de Lisinopril (substância ativa).
No infarto agudo do miocárdio, o tratamento com Lisinopril (substância ativa) não deve ser iniciado em pacientes com evidência de disfunção renal, definida como concentrações de creatinina sérica excedendo 177micromol/L e/ou proteinúria excedendo 500mg/24 h. Se a disfunção renal se desenvolver durante o tratamento com Lisinopril (substância ativa) (concentrações de creatinina sérica excedendo 265 micromol/L ou o dobro do valor do pré-tratamento), então o médico deve considerar a descontinuação de Lisinopril (substância ativa).
Hipersensibilidade/edema angioneurótico
Edemas angioneuróticos de face, extremidades, lábios, língua, glote e/ou laringe foram raramente relatados em pacientes tratados com inibidores da ECA, inclusive Lisinopril (substância ativa). Isto pode ocorrer a qualquer momento durante o tratamento. Nesses casos, Lisinopril (substância ativa) deve ser descontinuado imediatamente e tratamento e monitoração adequados devem ser instituídos para assegurar o completo desaparecimento dos sintomas antes de liberar o paciente.
Até mesmo nos casos sem dispneia respiratória, nos quais somente o inchaço da língua está presente, os pacientes podem necessitar de observação prolongada, uma vez que o tratamento com anti-histamínicos e corticosteroides pode não ser suficiente.
Muito raramente, foram relatadas fatalidades com edema angioneurótico associado a edema de laringe e da língua. Pacientes com comprometimento de língua, glote ou laringe, que podem apresentar obstrução das vias aéreas, especialmente aqueles com um histórico de cirurgia das vias aéreas.
Nestes casos, deve-se administrar imediatamente terapia de emergência, que pode incluir administração de adrenalina e/ou manutenção das vias desobstruídas. O paciente deve estar sob constante supervisão médica até a completa resolução dos sintomas ocorridos.
Pacientes com história de edema angioneurótico não relacionado a tratamento com inibidores da ECA podem estar sob risco maior de desenvolver edema angioneurótico enquanto estiverem recebendo um inibidor da ECA.
Alguns medicamentos, se administrados concomitantemente com inibidores da ECA, podem aumentar o risco de angioedema.
Pacientes diabéticos
Em pacientes diabéticos tratados com agentes antidiabéticos orais ou insulina, o controle da glicemia deve ser cuidadosamente monitorado durante o primeiro mês de tratamento com Lisinopril (substância ativa).
Pacientes em hemodiálise
Reações anafilactoides foram relatadas em pacientes que sofreram certos procedimentos de hemodiálise (por exemplo: com a membrana de alto fluxo AN 69 e durante aférese de lipoproteínas de baixa densidade (LDL) com sulfato de dextrana) e tratados concomitantemente com um inibidor da ECA.
Nesses pacientes deve ser considerado o uso de uma membrana de diálise diferente ou uma diferente classe de agentes anti-hipertensivos.
Dessensibilização
Pacientes recebendo inibidores da ECA durante tratamento de dessensibilização (por exemplo: veneno de hymenoptera) apresentaram reações anafilactoides. Nos mesmos pacientes, essas reações foram evitadas com a descontinuação temporária dos inibidores da ECA, mas reapareceram com o reinício inadvertido da terapia.
Etnias
Há uma maior incidência de angioedema em pacientes negros do que nos demais pacientes recebendo inibidores da ECA Inibidores da ECA podem ter um menor efeito na pressão arterial em pacientes negros hipertensos que nos demais pacientes hipertensos.
Tosse
Foi relatada tosse com o uso de inibidores da ECA.
Caracteristicamente, a tosse é não produtiva, persistente e se resolve após a descontinuação do tratamento. Tosse induzida por inibidores da ECA deve ser considerada como parte do diagnóstico diferencial da tosse.
Gravidez
Categoria de risco na gravidez: D
Este medicamento não deve ser utilizado por mulheres grávidas sem orientação médica. Informe imediatamente seu médico em caso de suspeita de gravidez.
O Lisinopril (substância ativa) é contraindicado no segundo e terceiro trimestres de gestação. O uso de Lisinopril (substância ativa) durante o primeiro trimestre de gravidez não é recomendado. Quando a gravidez é detectada, Lisinopril (substância ativa) deve ser descontinuado o mais rápido possível.
Os inibidores da ECA podem causar morbidade e mortalidade fetal e neonatal quando administrados a gestantes durante o segundo e terceiro trimestres. O uso de inibidores da ECA durante esse período foi associado com dano fetal e neonatal, incluindo hipotensão, disfunção renal, hipercalemia e/ou hipoplasia do crânio no recém-nascido.
Oligoidrâmnio materno, presumivelmente representando diminuição da função renal fetal, ocorreu e pode resultar em contratura dos membros, deformações craniofaciais e desenvolvimento de pulmão hipoplástico.
Se houver exposição à Lisinopril (substância ativa) durante o segundo e terceiro trimestres de gravidez exames de ultrassonografia consecutivos devem ser realizados para avaliar o ambiente intra-amniótico. Entretanto, as pacientes e os médicos devem estar cientes de que o oligoidrâmnio pode não aparecer até que o dano causado ao feto seja irreversível. Recém-
nascidos cujas mães receberam Lisinopril (substância ativa) devem ser observados atentamente quanto à hipotensão, oligúria e hipercalemia.
O Lisinopril (substância ativa), que atravessa a barreira placentária, tem sido removido da circulação neonatal por diálise peritoneal com algum benefício clínico e teoricamente pode ser removido por transfusão exsanguínea. Estes efeitos adversos ao embrião e ao feto aparentemente não resultam da exposição intrauterina ao inibidor da ECA limitada ao primeiro trimestre de gravidez.
Um estudo epidemiológico retrospectivo sugere que a exposição materna ao inibidor da ECA durante o primeiro trimestre de gravidez, pode levar a um aumento do risco de má formações, particularmente cardiovascular e do SNC. Caso o Lisinopril (substância ativa) seja usado durante o primeiro trimestre de gravidez, a paciente deve ser informada sobre o risco potencial para o feto.
Uso durante a lactação
Não se sabe se o Lisinopril (substância ativa) é excretado no leite materno. Como muitos medicamentos são excretados no leite materno, deve-se ter cuidado se Lisinopril (substância ativa) for prescrito a lactantes.
Efeitos sobre a capacidade de dirigir veículos e operar máquinas
Quando dirigir veículos ou operar máquinas, deve-se levar em consideração que pode ocorrer ocasionalmente tontura ou fadiga durante o tratamento de hipertensão.
Uso pediátrico
A eficácia e a segurança de Lisinopril (substância ativa) em crianças não foram estabelecidas.
Reações Adversas
Estudos clínicos
Em estudos clínicos controlados, Lisinopril (substância ativa) demonstrou ser geralmente bem tolerado. Na maioria dos casos, as reações adversas foram leves e transitórias.
As reações adversas clínicas mais frequentes observadas com Lisinopril (substância ativa) em estudos clínicos controlados foram: tonturas, cefaleia, diarreia, fadiga, tosse e náuseas. Outras reações adversas menos frequentes incluem efeitos ortostáticos, inclusive hipotensão, erupções cutâneas e astenia.
Em pacientes com insuficiência cardíaca congestiva, doses elevadas de Lisinopril (substância ativa) podem predispor a sintomas relacionados à hipotensão (vertigem, síncope) e a alterações bioquímicas relacionadas à função renal comprometida (hipercalemia e creatinina sérica aumentada) como seria esperado com terapia com inibidor da ECA.
Pós-comercialização
As seguintes definições de frequência são usadas:
- Muito comum (? 10%);
- Comum (? 1%, < 10%);
- Incomum (? 0,1, < 1%);
- Rara (? 0,01, < 0,1%);
- Muito rara (< 0,01%), incluindo relatos isolados.
Alterações do sistema linfático e sangue
Muito rara
Depressão da medula óssea, anemia, trombocitopenia, leucopenia, agranulocitose e anemia hemolítica.
Alterações endócrinas
Rara
Secreção inapropriada do hormônio antidiurético.
Alterações do Metabolismo e nutrição
Incomum
Hipercalemia.
Rara
Hiponatremia.
Muito rara
Hipoglicemia.
Alterações psiquiátricas e do sistema nervoso
Comum
Tontura e cefaleia.
Incomum
Alterações do humor (incluindo sintomas de depressão), parestesia, vertigem, distúrbios do paladar, distúrbios do sono, alucinações.
Rara
Confusão mental e distúrbios do olfato.
Alterações cardíacas e vasculares
Comum
Efeitos ortostáticos (incluindo hipotensão).
Incomum
Infarto do miocárdio ou acidente vascular cerebral, possivelmente secundária à hipotensão grave em pacientes de alto risco, palpitações, taquicardia e síncope1.
1 A frequência se refere a população de pacientes hipertensos. A frequência na população de pacientes com insuficiência cardíaca congestiva é comum.
Alterações respiratórias, torácicas e do mediastino
Comum
Tosse.
Incomum
Rinite.
Muito rara
Broncoespasmo e sinusite.
Alterações gastrintesinais
Comum
Diarreia e vômito.
Incomum
Náusea, dor abdominal e indigestão.
Rara
Boca seca.
Muito rara
Pancreatite e angioedema intestinal.
Alterações hepato-biliares
Muito rara
Hepatite (colestática ou hepatocelular), icterícia e insuficiência hepática.
Muito raramente, foram relatados que em alguns pacientes o desenvolvimento indesejável de hepatites tem progredido para insuficiência hepática.
Pacientes recebendo Lisinopril (substância ativa) que desenvolveram icterícia ou elevação acentuada das enzimas hepáticas devem descontinuar o tratamento com Lisinopril (substância ativa) e receber acompanhamento médico apropriado.
Alterações da pele e tecido subcutâneo
Incomum
Erupção cutânea, prurido, hipersensibilidade/edema angioneurótico (edema angioneurótico da face, extremidades, lábios, língua, glote, e/ou laringe).
Rara
Urticária, alopécia e psoríase.
Muito rara
Diaforese, pênfigo, necrólise epidermal tóxica, síndrome de Stevens-Johnson, eritema multiforme e pseudolinfoma cutâneo.
Um complexo de sintomas tem sido relatado os quais podem incluir um ou mais dos sintomas a seguir:
Febre, vasculite, mialgia, artralgia/artrites, um exame positivo para anticorpos antinucleares (ANA), aumento da velocidade de hemossedimentação (VHS), eosinofilia, leucocitose, erupções cutâneas, fotossensibilidade e outras manifestações dermatológicas.
Alterações renais e urinárias
Comum
Disfunção renal.
Rara
Uremia e insuficiência renal aguda.
Muito rara
Oligúria/anúria.
Alterações do sistema reprodutivo e mamas
Incomum
Impotência.
Alterações gerais e condições do local de aplicação
Incomum
Fadiga e astenia.
Avaliações laboratoriais
Incomum
Aumento de ureia no sangue, aumento de creatinina sérica e aumento das enzimas hepáticas.
Rara
Diminuição de hemoglobina, diminuição de hematócrito e aumento de bilirrubina sérica.
Alterações no sistema imune
Desconhecida
Reação anafilática/anafilactoide.
Em casos de eventos adversos, notifique ao Sistema de Notificações em Vigilância Sanitária - NOTIVISA, disponível em www.anvisa.gov.br/hotsite/notivisa/index.htm, ou para a Vigilância Sanitária Estadual ou Municipal.
Interação Medicamentosa
Anti-hipertensivos
Quando combinado com outros medicamentos anti-hipertensivos, pode ocorrer queda aditiva da pressão arterial. Estudos clínicos demostraram que o bloqueio do SRAA através do uso combinado de inibidores da ECA, bloqueadores do receptor de angiotensina II ou alisquireno é associado à maior frequência de reações adversas como hipotensão, hipercalemia e diminuição da função renal (incluindo insuficiência renal aguda) quando comparado ao uso individual de agente do SRAA.
Medicamentos que podem aumentar o risco de angioedema
O tratamento concomitante de inibidores da ECA com inibidores do receptor-alvo da rapamicina nos mamíferos (por exemplo, temsirolimo, sirolimo, everolimo), inibidores da endopeptidase neutra (por exemplo racecadotril) ou ativadores de plasminogênio tecidual pode aumentar o risco de angioederma.
Diuréticos
Quando um diurético é acrescentado à terapia com Lisinopril (substância ativa) o efeito anti-hipertensivo é geralmente potencializado.
Pacientes que já utilizam diuréticos e especialmente aqueles nos quais a terapia diurética tenha sido recentemente instituída podem ocasionalmente apresentar excessiva redução da pressão arterial quando Lisinopril (substância ativa) é acrescentado. A possibilidade de hipotensão sintomática com Lisinopril (substância ativa) pode ser minimizada com a interrupção do diurético antes da introdução do tratamento com Lisinopril (substância ativa).
Antidiabéticos
Estudos epidemiológicos têm sugerido que a administração concomitante de inibidores da ECA e medicamentos antidiabéticos (insulina, hipoglicemiantes orais) pode causar um aumento do efeito hipoglicemiante com risco de hipoglicemia. Este fenômeno aparece com mais frequência durante as primeiras semanas de tratamento combinado e em pacientes com insuficiência renal.
Suplementos de potássio, agentes poupadores de potássio ou substitutos do sal de cozinha contendo potássio e outros medicamentos que podem elevar o nível sérico de potássio
Embora estudos clínicos demonstrem que o potássio sérico geralmente se mantém dentro dos limites normais, hipercalemia ocorreu em alguns pacientes. Os fatores de risco para o desenvolvimento da hipercalemia incluem insuficiência renal, diabetes mellitus e uso concomitante de diuréticos poupadores de potássio (por ex.: espironolactona, triantereno ou amilorida), suplementos de potássio ou substitutos do sal de cozinha contendo potássio e outros medicamentos que podem elevar o nível sérico de potássio (ex.: heparina e cotrimoxazol).
O uso destes agentes, especialmente em pacientes com comprometimento da função renal, pode levar a um aumento significativo do potássio sérico.
Se o uso concomitante de Lisinopril (substância ativa) com qualquer um dos agentes acima mencionados é julgado apropriado, eles devem ser feitos com cautela, e com monitoração frequente do potássio sérico.
Se Lisinopril (substância ativa) é administrado com um diurético depletor de potássio a hipocalemia induzida pelo diurético pode ser amenizada.
Lítio
Assim como ocorre com outros fármacos que eliminam sódio, a eliminação de lítio pode ser diminuída. Portanto, os níveis séricos de lítio devem ser cuidadosamente monitorados se sais de lítio são administrados.
Ouro (por ex.: aurotiomalato de sódio)
Reações nitritoides (sintomas de vasodilatação incluindo rubor, náuseas, tontura e hipotensão que podem ser muito graves) foram relatadas com maior frequência em pacientes tratados com inibidores da ECA após aplicações de injeções de ouro (por exemplo, aurotiomalato de sódio).
Terapia concomitante
A indometacina pode diminuir a eficácia anti-hipertensiva de Lisinopril (substância ativa) quando administrados concomitantemente.
Em alguns pacientes com comprometimento da função renal, que estão sendo tratados com anti-inflamatórios não esteroidais, a coadministração de Lisinopril (substância ativa) pode resultar em uma deterioração adicional da função renal.
O Lisinopril (substância ativa) foi usado concomitantemente com nitratos sem evidências de interações adversas clinicamente significativas.
Ação da Substância
Hipertensão
Em dois estudos de dose-resposta, 438 pacientes portadores de hipertensão leve a moderada receberam Lisinopril (substância ativa) uma vez ao dia. A pressão foi verificada após 24 horas. Apesar de já haver resposta com 5mg/dia em alguns pacientes, a eficácia foi maior nas doses de 10, 20 e 80mg/dia.
Em estudos controlados, 20 a 80mg de Lisinopril (substância ativa) foram comparados com 12,5 a 50mg/dia de hidroclorotiazida e 50 a 200mg/dia de atenolol em pacientes com hipertensão leve a moderada e com metoprolol 100 a 200mg/dia em pacientes portadores de hipertensão, moderada a grave.
O Lisinopril (substância ativa) foi superior à hidroclorotiazida e semelhante ao atenolol e metoprolol na redução da pressão diastólica e foi superior às três medicações na redução da pressão sistólica.
Insuficiência Cardíaca Congestiva
O efeito de Lisinopril (substância ativa) na mortalidade e morbidade em insuficiência cardíaca congestiva foi estudado, comparando-se uma dose alta (32,5mg ou 35mg uma vez ao dia) com uma dose baixa (2,5mg ou 5mg uma vez ao dia).
Em um estudo realizado com 3164 pacientes, durante período médio de 46 meses de acompanhamento, a dose alta de Lisinopril (substância ativa) produziu, no tempo final combinado, uma redução de 12% do risco de mortalidade e hospitalização de todas as possíveis causas (p = 0,002), e uma redução de 8% do risco de mortalidade de todas as possíveis causas e de hospitalização cardiovascular (p = 0,036) em comparação com a dose baixa. Foram observadas reduções no risco de mortalidade de todas as causas (8%; p = 0,128) e de mortalidade cardiovascular (10%; p = 0,073).
Em uma análise post-hoc, o número de hospitalizações por insuficiência cardíaca foi reduzido em 24% (p = 0,002) em pacientes tratados com a dose alta de Lisinopril (substância ativa) em comparação com a dose baixa. Os benefícios sintomáticos foram similares em pacientes tratados com doses altas e baixas de Lisinopril (substância ativa).
Os resultados do estudo mostraram que os perfis globais de eventos adversos para pacientes tratados com dose alta ou baixa de Lisinopril (substância ativa) foram similares quanto à natureza e ao número.
Eventos previsíveis resultantes da inibição da ECA, tais como, hipotensão ou função renal alterada, foram controláveis e raramente levaram a descontinuação do tratamento. Tosse foi menos frequente em pacientes tratados com dose elevada de Lisinopril (substância ativa) em comparação com dose baixa.
Infarto Agudo do Miocárdio
No estudo GISSI-3, o qual foi usado um desenho fatorial 2 x 2 para comparar os efeitos de Lisinopril (substância ativa) e gliceril trinitrato usados sozinhos ou em combinação por 6 semanas comparados com controle em 19.394 pacientes nos quais foi administrado tratamento dentro de 24 horas após um infarto agudo do miocárdio, Lisinopril (substância ativa) produziu uma redução estatisticamente significativa do risco da mortalidade de 11% versus controle (2p = 0,03).
A redução do risco com uso de gliceril trinitrato não foi significativa, mas a combinação de Lisinopril (substância ativa) e gliceril trinitrato produziu uma significativa redução do risco de mortalidade de 17% versus controle (2p = 0,02).
Em um subgrupo de idosos (idade > 70 anos) e mulheres, pré-definidos como pacientes de alto risco de mortalidade, um benefício significativo foi observado para combinação dos desfechos de mortalidade e função cardíaca. A combinação dos desfechos para todos os pacientes, como também os subgrupos de alto risco, também demonstrou benefício significativo para os tratamentos com Lisinopril (substância ativa) aos 6 meses ou Lisinopril (substância ativa) mais gliceril trinitrato por 6 semanas, indicando os efeitos preventivos para Lisinopril (substância ativa).
Como esperado para qualquer tratamento com vasodilatadores, o aumento das incidências de hipotensão e disfunção renal estão associados ao tratamento com Lisinopril (substância ativa), mas não estão associados a um aumento proporcional da mortalidade.
Complicações Renais e Retinianas de Diabetes Mellitus
Pode-se prevenir praticamente todas as complicações do diabetes com os inibidores da ECA. Em pacientes portadores de diabetes do tipo I e microalbuminúria, que receberam Lisinopril (substância ativa) apresentaram um risco menor de progressão para macroalbuminúria e esse efeito se manteve quando ajustado para as variações na pressão arterial. Houve também a diminuição do risco para progressão em pacientes já com macroalbuminúria.
O tratamento com inibidores da ECA está associado a menores níveis de fator de crescimento endotelial vascular (VEGF) em pacientes portadores de retinopatia proliferativa diabética e estudos sugerem um forte potencial de uso dos inibidores da ECA no tratamento da retinopatia diabética.
Em um estudo clínico duplo-cego, randomizado, multicêntrico o qual comparou Lisinopril (substância ativa) com um bloqueador dos canais de cálcio em 335 pacientes hipertensos e com diabetes tipo 2 com nefropatia incipiente caracterizada pela microalbuminúria, Lisinopril (substância ativa) 10 a 20mg administrado uma vez ao dia por 12 semanas, reduziu a pressão sistólica/diastólica em 13/10mmHg e o valor de excreção urinária de albumina em 40%.
Quando comparado com bloqueadores dos canais de cálcio, os quais produzem uma redução similar da pressão sanguínea, todos os pacientes tratados com Lisinopril (substância ativa) mostraram uma redução significativamente maior nos níveis de excreção urinária de albumina, demonstrando que a ação inibitória da ECA de Lisinopril (substância ativa) reduziu a microalbuminúria por um mecanismo direto nos tecidos renais além do seu efeito hipotensor.
Características farmacológicas
Propriedades Farmacodinâmicas
O Lisinopril (substância ativa) é um inibidor da peptidil dipeptidase. Ele inibe a enzima conversora da angiotensina (ECA) que catalisa a conversão da angiotensina I ao peptídeo vasoconstritor, angiotensina II. A angiotensina II estimula também a secreção de aldosterona pelo córtex da adrenal.
A inibição da ECA resulta em concentrações diminuídas de angiotensina II, as quais resultam em diminuição da atividade vasopressora e redução da secreção de aldosterona. A diminuição tardia da aldosterona pode resultar em um aumento da concentração sérica de potássio.
Acredita-se que o mecanismo pelo qual o Lisinopril (substância ativa) diminui a pressão arterial é principalmente a supressão do sistema renina-angiotensina-aldosterona. Entretanto, o Lisinopril (substância ativa) é eficaz na redução da pressão arterial mesmo em pacientes hipertensos com baixa renina. A ECA é idêntica à cininase II, enzima que degrada a bradicinina. Ainda não está elucidado se níveis aumentados de bradicinina, um potente peptídeo vasodilatador, exercem papel importante sobre os efeitos terapêuticos do Lisinopril (substância ativa).
É sabido que a ECA está presente no endotélio e que a atividade aumentada da ECA em pacientes diabéticos, que resulta na formação de angiotensina II e destruição de bradicinina, potencializa os danos ao endotélio causados por hiperglicemia. Os inibidores da ECA, incluindo Lisinopril (substância ativa), inibem a formação de angiotensina II e a degradação da bradicinina, melhorando consequentemente a disfunção endotelial.
Os efeitos de Lisinopril (substância ativa) na taxa de excreção urinária de albumina e na progressão de retinopatia em pacientes diabéticos são mediados pela redução na pressão sanguínea, bem como pelo mecanismo direto nos tecidos retinal e renal.
Propriedades Farmacocinéticas
Absorção
Após administração oral de Lisinopril (substância ativa), o pico de concentração sérica ocorre em cerca de 7 horas, apesar de haver uma tendência a um pequeno retardo no tempo para alcançar o pico de concentração sérica em pacientes com infarto agudo do miocárdio.
Baseado na recuperação urinária, a extensão média de absorção de Lisinopril (substância ativa) é de aproximadamente 25%, com variações entre os pacientes (6-60%) em todas as doses testadas (5-80mg). A biodisponibilidade absoluta é reduzida em aproximadamente 16% em pacientes com insuficiência cardíaca. A absorção de Lisinopril (substância ativa) não é afetada pela presença de alimentos.
Distribuição
O Lisinopril (substância ativa) parece não ligar-se às outras proteínas séricas, diferentemente da enzima conversora de angiotensina circulante (ECA). Estudos em ratos indicam que o Lisinopril (substância ativa) pouco atravessa a barreira hematoencefálica.
Eliminação
O Lisinopril (substância ativa) não é metabolizado e o fármaco absorvido é inteiramente excretado inalterado na urina. Em doses múltiplas, o Lisinopril (substância ativa) possui uma meia-vida efetiva de acúmulo de 12,6 horas. A depuração plasmática de Lisinopril (substância ativa) em pacientes sadios é de aproximadamente 50mL/min. O declínio das concentrações séricas exibe uma fase terminal prolongada que não contribui para o acúmulo do fármaco.
Essa fase terminal provavelmente representa ligações saturadas à ECA e não é proporcional à dose.
Insuficiência hepática
O comprometimento da função hepática em pacientes com cirrose resultou na diminuição da absorção de Lisinopril (substância ativa) (cerca de 30% determinado pela recuperação urinária) e um aumento na exposição (aproximadamente 50%) comparada a voluntários sadios devido à diminuição da depuração plasmática.
Insuficiência renal
O comprometimento da função renal diminui a eliminação de Lisinopril (substância ativa), que é excretado via renal, mas essa diminuição torna-se clinicamente importante somente quando a velocidade de filtração glomerular é menor que 30mL/min.
Tabela 1: Parâmetros farmacocinéticos de Lisinopril (substância ativa) para diferentes grupos de pacientes renais após administração de múltiplas doses de 5mg.
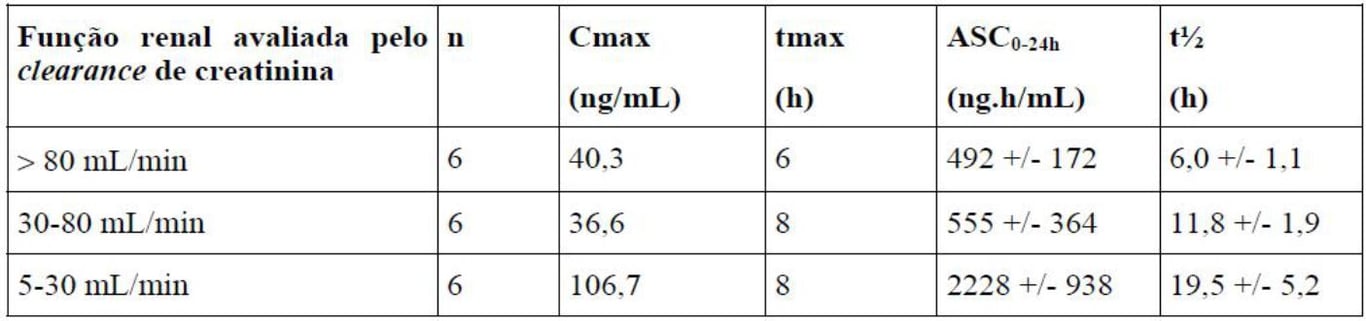
Com um clearance de creatinina de 30-80mL/min, o valor da ASC média aumentou apenas 13%, enquanto que o valor médio da ASC aumentou 4-5 vezes com o clearance de creatinina de 5-30mL/min.
O Lisinopril (substância ativa) pode ser removido por diálise. Durante 4 horas de hemodiálise, a concentração plasmática média de Lisinopril (substância ativa) diminuiu em 60%, com uma depuração da diálise entre 40 e 55 mL/min.
Insuficiência cardíaca
Pacientes com insuficiência cardíaca têm uma maior exposição de Lisinopril (substância ativa) comparado com voluntários sadios (um aumento da média ASC de 125%), mas baseado na recuperação urinária de Lisinopril (substância ativa), há uma redução da absorção de aproximadamente 16% comparada com voluntários sadios.
Idosos
Pacientes idosos apresentam níveis sanguíneos mais elevados e valores da ASC mais elevados (aumento de aproximadamente 60%) em comparação com pacientes mais jovens.